A cet endroit nous vous expliquons étape par étape comment se déroule la protonthérapie pour les tumeurs profondes au PSI. L’objectif est que vous compreniez mieux l’articulation et les particularités de votre traitement, mais aussi que vous vous repériez bien chez nous au Centre de protonthérapie.
Vous avez fait une demande directe ou avez été adressé par votre médecin
La plupart de nos patientes et patients nous sont adressés par les départements de radio-oncologies de cliniques universitaires et d’hôpitaux de Suisse et de l’étranger.
Si votre maladie tumorale correspond à la liste de l’annexe 1 de l’ordonnance sur les prestations de l’assurance des soins de l’Office fédéral de la santé publique (OFSP) vous pouvez aussi vous adresser directement à nous.
Dans tous les cas, le contact avec vos médecins est très important. Car il garantit que vous serez également bien pris en charge une fois votre protonthérapie terminée.
Tumorboard
C’est une équipe interdisciplinaire de médecins et de physiciens médicaux qui décide, dans le cadre de ce qu’on appelle un «tumorboard», si vous ou votre enfant pouvez être traité au Centre de protonthérapie. Ce board se réunit une fois par semaine. Outre les spécialistes internes, il intègre aussi par vidéoconférence interposée des médecins d’autres hôpitaux dans le sens d’un échange professionnel.
Les spécialistes passent au crible votre dossier médical avec l’ensemble des images, rapports et résultats pertinents obtenus au terme d’examens préliminaires et de traitements. Le groupe discute et décide si la protonthérapie convient pour vous ou votre enfant et comment l’appliquer au mieux dans votre cas. Si la protonthérapie n’entre pas en ligne de compte pour vous ou votre enfant, les médecins vous recommandent une alternative thérapeutique.
Premier entretien avec le médecin
Notre bureau des patients vous invite à un premier entretien avec le ou la radio-oncologue. A cette occasion, vous en apprenez davantage sur le traitement, les objectifs thérapeutiques et les effets indésirables auxquels il faut vous attendre. Durant cet entretien, on vous informe aussi, le cas échéant, des études correspondantes. Vous pouvez décider en toute tranquillité si vous souhaitez ou non y participer.
Ce rendez-vous chez nous comprend aussi un examen physique. L’objectif est que le médecin puisse se faire une idée complète de vous en tant que personne et de votre maladie, respectivement de celle de votre enfant. Vous pouvez bien entendu profiter de cet entretien pour poser des questions sur le traitement.
Examens préliminaires
En règle générale, deux examens d’imagerie médicale sont nécessaires pour pouvoir planifier le traitement: une imagerie par résonance magnétique (IRM) et une tomographie numérique (CT), appelée CT de planification. Les images obtenues par les deux méthodes sont ensuite superposées. Cela permet de saisir précisément la localisation et la dimension de la tumeur. Et l’équipe de planification du traitement peut planifier le traitement jusque dans les moindres détails.
Le positionnement: important et complètement individuel
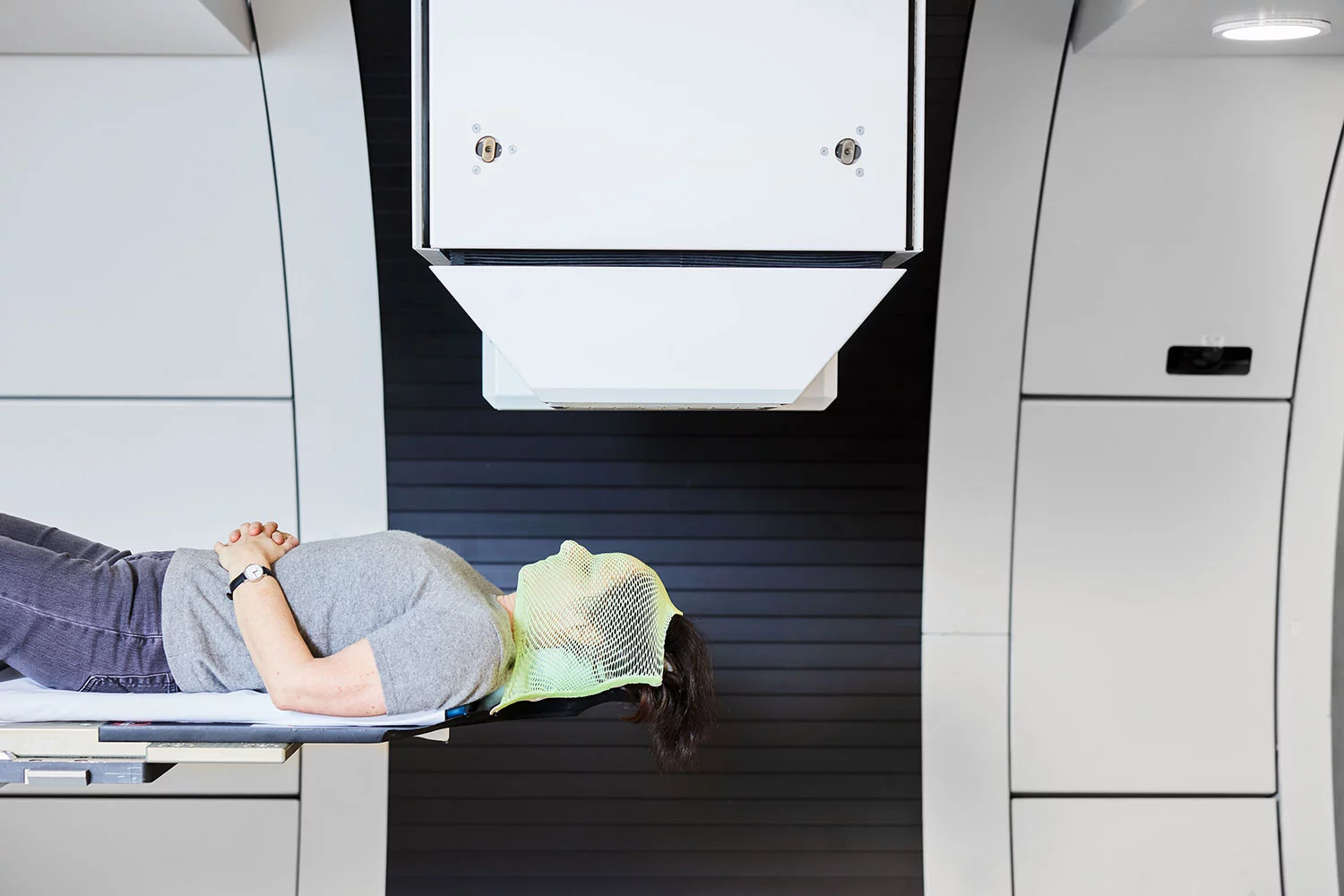
Juste avant ou après les examens d’imagerie médicale, nous vous confectionnons un coussin de positionnement individuel. Ce sont les techniciennes et techniciens en radiologie médicale (TRM) qui assurent sa réalisation. Ce coussin est destiné au corps tout entier ou à la partie qui doit être irradiée.
Il vous aide, vous ou votre enfant, à adopter toujours la même position pour chaque irradiation. Cette question du positionnement est extrêmement importante dans le cas d’une protonthérapie de haute précision. Par ailleurs, il faut qu’en tant que patiente ou patient, vous soyez allongé confortablement, car cela vous permet d’être calme et détendu durant toute la durée du traitement.
Nous utilisons des matelas de grain particulièrement fin capables d’épouser les contours, qui contiennent des billes de polystyrène enrobés de résine, ou encore des coussins à vide. Pour les irradiations à la tête, vous recevez un masque facial confectionné sur mesure et un dispositif avec votre empreinte dentaire, que vous tenez entre vos mâchoires durant l’irradiation.
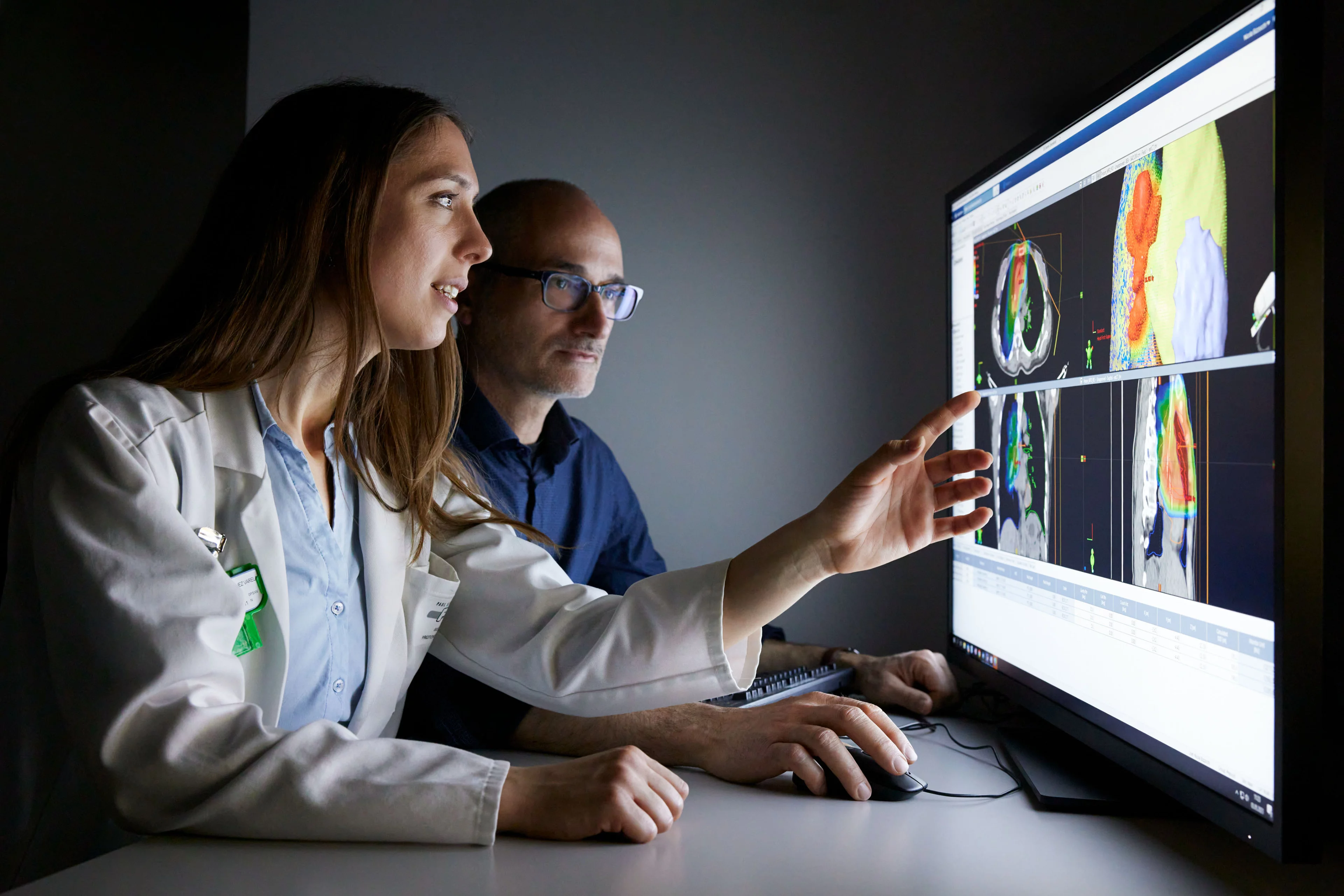
Planification du traitement
La planification du traitement est basée sur le CT de planification et l’IRM. Les radio-oncologues l’élaborent avec des physiciens médicaux. Pour ce faire, ils utilisent des programmes informatiques qui ont été développés au PSI. La planification du traitement inclut différentes informations: d’un côté sur la manière dont la station de traitement doit être précisément calibrée pour vous ou votre enfant et, de l’autre, sur la manière dont les faisceaux de protons doivent être appliqués dans votre cas. L’objectif est toujours d’optimiser la protonthérapie pour le patient de manière à ce que la dose déposée dans la tumeur soit suffisamment élevée pour la détruire. En même temps, les effets indésirables dans les tissus sains doivent rester aussi rares que possible. L’équipe de planification détermine les champs d’irradiation les plus avantageux du faisceau de protons. La répartition de la dose est importante, elle aussi: la dose d’irradiation souhaitée est déterminée pour chaque point dans le volume cible. La marge de sécurité tout autour de la tumeur est également intégré dans les calculs, afin d’être sûr que le faisceau atteigne toutes les cellules tumorales. Et enfin, la planification tient compte du seuil maximum que l’irradiation (non désirée) peut atteindre autour de la tumeur.
Des séances d’irradiation régulières
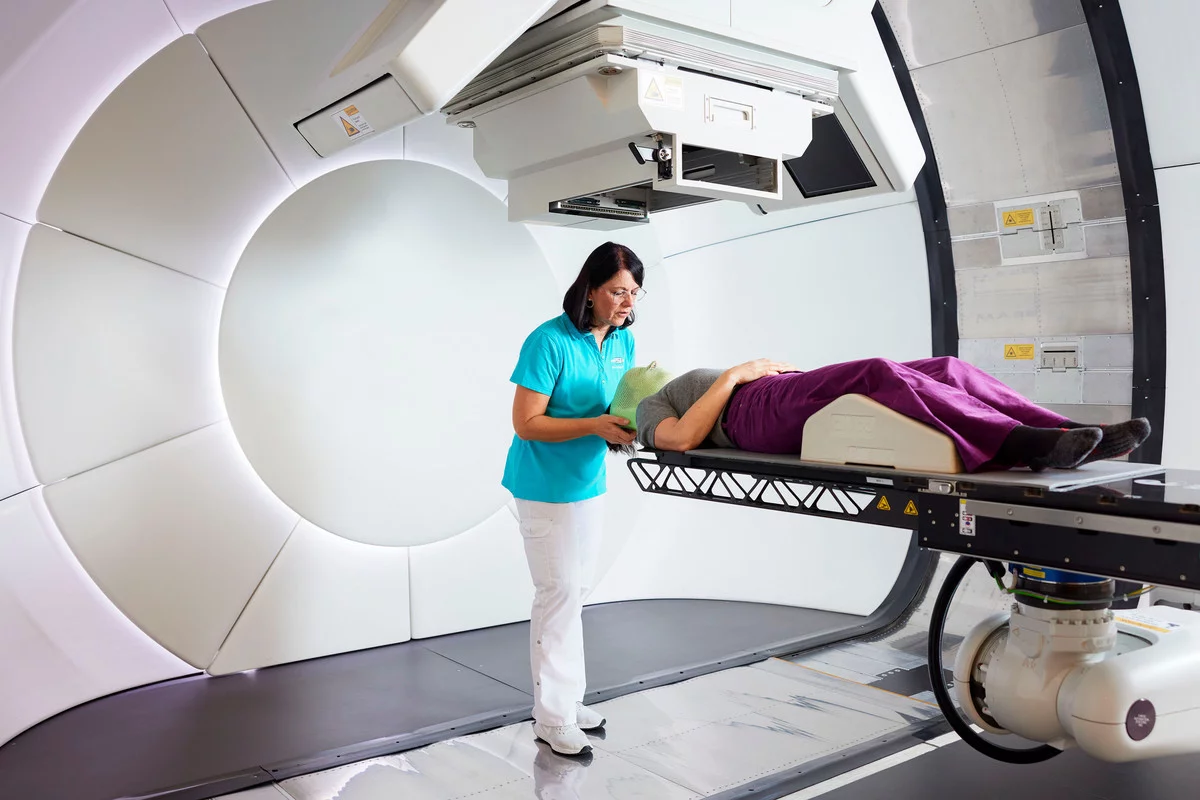
Une fois que la planification de traitement est établie, vous êtes invités pour les séances d’irradiation: à partir de ce moment, vous vous rendrez quatre à cinq jours par semaine au PSI pour une séance, et ce durant un mois et demi à deux mois. Si vous avez d’autres rendez- vous qui sont importants pour vous que vous souhaiteriez ne pas manquez, veuillez en avertir le secrétariat suffisamment tôt. C’est seulement à cette condition que nous pouvons essayer de tenir compte de ces dates lors de la planification de vos séances d’irradiation.
Avec la préparation et quelques brèves attentes, il vous faut compter environ une heure pour chaque irradiation. Avant chaque séance d’irradiation, on contrôle précisément si vous ou votre enfant êtes positionné correctement. C’est indispensable si l’on veut que le faisceau puisse atteindre la tumeur de manière optimale. Pour ce faire, on réalise deux radiographies à faible dose. Les TRM les comparent avec le CT de planification: si votre position actuelle s’écarte de celle du CT de planification, on la compense en déplaçant la table sur laquelle vous êtes allongé. Ou en vous déplaçant légèrement.
L’irradiation proprement dite, vous ne la sentez pas. Si vous êtes irradié de plusieurs directions, vous remarquez que l’appareil d’irradiation et éventuellement la table sur laquelle vous êtes allongé adoptent une nouvelle position.
Selon la taille de la tumeur à irradier, l’irradiation dure entre une et 45 minutes. Pendant ce temps, vous ou votre enfant êtes seul dans la salle. Mais on vous donne un micro et les techniciennes et techniciens en radiologie médicale qui se trouvent dans la salle attenante vous surveillent constamment par interphone et caméras interposés.
Vous pouvez écouter de la musique durant l’irradiation. Certains patients dorment pendant ce temps. Un entretien médical avec votre radio-oncologue est prévu une fois par semaine.